腰痛の中でもメジャーな分類となる疾患、腰椎椎間板ヘルニア。
今回は腰椎椎間板ヘルニアを発症して病院に行ったらどんな診断や検査、手術をしていくのかを説明していきたいと思います。
- 病院に行きたいけどどんなことをされるのか不安だ
- 事前にある程度知って心構えをしたい
- 腰痛持ちだけど腰椎椎間板ヘルニアについて知りたい
など当てはまるかたはぜひ参考に見ていっていただけたら嬉しいです!
 理学療子
理学療子腰椎椎間板ヘルニアの概要を知りたい方はこちらの記事を参考にどうぞ!

腰椎椎間板ヘルニアで聴かれる問診について


腰椎椎間板ヘルニアに問わず、どんな疾患でも必ず行われるのが問診。
この問診の内容は様々なことを聴かれ、腰痛疾患を診察する上では最も大切な診断手法となります。
- 痛みについて
- 生活について
- 過去の病気と現在治療している病気etc…
患者さんの細かい状態や状況を聞いて判断することで今後の治療の方針を考えていきます。
では具体的にどんな内容を聞かれるのか?問診についての内容を説明していきたいと思います!
- 患者さんの主訴の把握
- 痛みの種類・質・部位について
- 患者さんの現病歴、既往歴
これらに分けて説明していきたいと思います!
患者さんの主訴の把握
まず最初に患者さんには「今、何に困っているか?」を聞いていきます。
よく聞く「今日はどうされましたか?」というやつですね。この時患者さんが答える「腰が痛い」、「足がしびれる」、「○○中に激痛があった」などのようなことを主訴といい、患者さんの状態を大まかに把握していきます。
そして、この主訴を通して「いつ頃に痛みがでたか?」、「家では現在どう過ごしているか?」などの細かい質問をしていき、症状の度合いや時期を考えていきます。
主訴において大切なのは、患者さんがどんなことに困って病院に来院されたかの把握です。
そのため、マニュアル通りの質問では状態をうまく把握できないので患者さんに合わせて様々な質問をされますのでこの限りではありません。
完全なマニュアルはないので、患者さんの状態を正確に把握するためには医師や理学療法士の問診の力が大事になってきます!


痛みの種類・質・部位・時期について
上記の問診内容で痛みについて簡単に触れたら、次は痛みの概要について詳細に聞かれます。
- 安静時に痛むか?運動時に痛むか?
- 痛みは軽くなるか?ひどくなるか?
- 姿勢によって痛みは変化するか?
- どこに痛みを強く感じているか?
- どの時間帯が一番痛みに困っているか?
などなど細かく掘り下げて症状について質問されます。
なぜここまで詳細に聴いていくかというと、医師・理学療法士は患者さんに対し最初から疾患を決めてかからないからです。
腰痛というのは疾患ではなく、あくまで症状ですので「腰痛の原因はどこから来ているのか?」、「本当に腰椎椎間板ヘルニアなのか?」など色々考えながら現状を把握していきます。
腰椎椎間板ヘルニア以外の可能性も考慮していき、いくつも問診しながら正確に原因疾患へとたどり着いていくのです。



腰痛の種類について知りたい方はこちらの記事も参考にどうぞ!


少し話は逸れましたが、腰椎椎間板ヘルニアだった場合は上記の問診では以下のように考えます。
- 安静時に痛むか?運動時に痛むか?
→安静時で痛む場合はそれが座位なのか、寝ているときなのかを考え、運動時なら歩く時や作業時などを考慮して椎間板内圧が上昇する動作なのかを予想します。
腰椎椎間板ヘルニアならば座位で症状増悪、運動時は歩行時や作業による負荷による症状増悪と判断できます。
- 痛みは軽くなるか?ひどくなるか?
→上記の質問と少し内容がかぶる部分もありますが、付け加えて発症した時期と経過を予想するための判断材料として聞きます。
腰椎椎間板ヘルニアで痛みに変化がなく強いままの場合は重症と考えますし、軽快してきているならば回復期に移行しているのかと予想していくでしょう。
- 姿勢によって痛みは変化するのか?
→姿勢によっての痛みの出現では本当に腰椎椎間板ヘルニアか判断していきます。腰をまるめてかがんだり、重いものを持ち上げるような動作で出現・ひどくなる場合は腰椎椎間板ヘルニアの可能性を考えます。
逆に腰を反らして伸びた場合に症状が軽くなったりした場合も腰椎椎間板ヘルニアの可能性が高いと判断できるでしょう。
しかし、逆に腰を反らして痛み・痺れが出現した場合は腰部脊柱管狭窄症を疑います。
- どこに痛みを強く感じているか?
→腰椎椎間板ヘルニアでは髄核が神経を刺激するため、腰への痛みだけでなく下半身への悪影響もあります。腰痛以外に片側の足の痺れ、もしくは両方であった場合は神経圧迫による症状を疑うでしょう。
- どの時間帯が一番痛みに困っているか?
→痛みの原因を探るための一つの質問となります。主に仕事中であれば仕事が誘因して可能性が、家事をしているときならば家事の内容の何かが誘因となった可能性などです。
生活のなかで何が腰椎椎間板ヘルニアを引き起こしたかを推測し、対策方法を決定していくための判断材料としていきます。
問診ではその時の医師や理学療法士によって質問の仕方や聴きかたが変化しますが、おおよそはこのくらい考えていきます。上記の内容がベースとなってその他の質問も付随して問診を続けていきます。



人によって変化しますので問診の内容はこの限りではありませんよ!
患者さんの現病歴、治療歴について
腰痛症状の確認をしたら、現在患者さんが治療中の病気や過去に患った病気についても聴いていきます。
この理由としては、腰椎椎間板ヘルニアを発症する前にぎっくり腰などの経験や骨折の可能性がないかを考慮したいからです。
また、使っている薬を聞かれたり、コルセットの使用歴も確認します。これはステロイドの大量・長期服用による骨粗しょう症の可能性も考慮しなければならないからです。
腰椎椎間板ヘルニア以外の病気の前後関係を診ていくことで腰椎椎間板ヘルニアが一次的な要因なのか、二次的な要因で発症したのかを推測していきます。
過去に起こった出来事が現在の姿勢を作り出していることも可能性として十分にありますし、骨折や手術の二次的な影響によって発症したこともないとは言えません。
また、今後腰椎椎間板ヘルニアの治療をしていく際のリスク管理としての目的も含んでいます。
例えば理学療法士のリハビリテーションを処方する際も、腰椎のストレスで悪化させないように指示するために必要です。ここは医師からもよく言われますし、理学療法士もリハビリ前に確認をしていく内容となります。



安全に治療していくための問診も必要ですし、重要ですね!
腰椎椎間板ヘルニアにおける画像診断について
腰椎椎間板ヘルニアがでは上記の問診以外にも腰椎自体の変化を確認するために画像撮影を行います。この項目では各画像診断方法について紹介していきます。
骨の位置や変形を中心に診る単純X線像
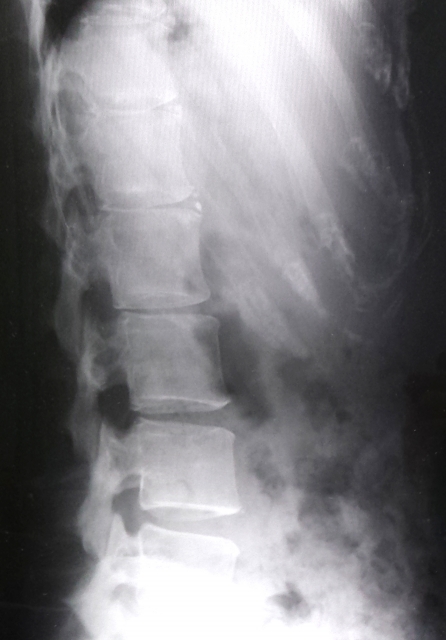

画像のように骨の形を中心に診るのがX線画像。
よくレントゲン画像といわれるものですね。
このレントゲン画像では主に発症初期の急性期における痛みによる脊柱の変形、腰椎のアーチの消失を確認していきます。
X線写真ではヘルニア腫瘤の形や位置が見えないので基本的に腰椎椎間板ヘルニアでは診断で確定かどうかは判断できません。
得られる情報としては側面像からヘルニアの存在している椎間板の隙間が軽度・中等度の狭小化を呈しているかということです。
転移性腫瘍などの重篤な疾患の可能性を除外するための手段の一つでもあります。
腰椎椎間板ヘルニアに最も有効なMRI画像
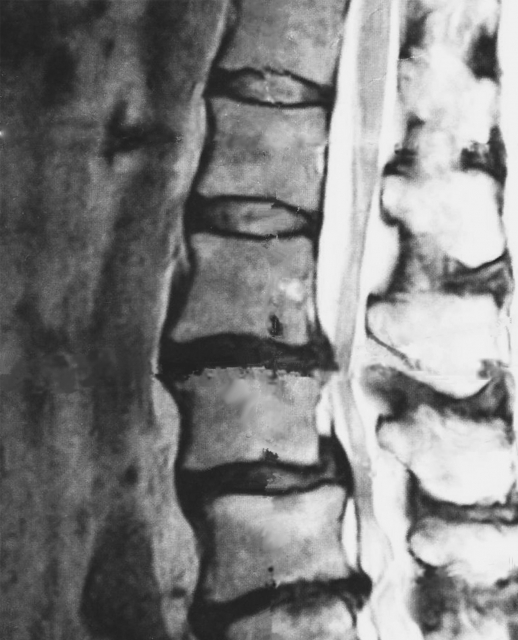

椎間板ヘルニアや椎間板変性に対して最も有効な画像診断なのがMRIです。
ヘルニアの形態を確認するのに適しており、ヘルニア腫瘤や椎間板変性の程度を知るのに良い手段の一つ。
MRI像において大切なのは、画像の状態から脊柱管内のヘルニア腫瘤の位置が後外側にあるのか、外側にあるのかを確認していくことが可能となります。
クリニックなどの外来診療の病院などの小さいところだと設置が難しいので稀ですが、中規模程度の病院であれば設置しているところは多いと感じます。
レントゲン画像より神経とか骨がくっきり見えて見やすいですね!これなら腫瘤の場所や形が分かるのは納得です!


腰椎椎間板ヘルニアにおける評価・検査

医師・理学療法士によって行われる検査・評価は様々です。
この項目ではいくつかの評価方法や検査内容を説明していきたいと思います!
痛みの影響や脊柱の変形を見る姿勢観察
腰痛疾患である腰椎椎間板ヘルニアでは、腰痛症状がどこから起きているのかを姿勢観察で背骨・骨盤を最初見ていきます。
なぜかというと、腰痛の多くは座っている状態や立っている姿勢が痛みや痺れが出現するからです。
姿勢は日常生活によって形作られるものであり、それが偏ってくると不良姿勢が徐々に習慣化してきてしまい、背骨である脊柱に局所的なストレスを与えている可能性も少なくないからです。
そのため、姿勢を確認し、「痛みを増加させる姿勢なのか?」、「 痛みから逃げて作られた姿勢なのか?」、「元々の構築が崩れている不良姿勢なのか?」を検討していきます。
具体的な方法としては、止まっている状態での立っている姿勢や座っている姿勢での脊柱の状態、上前腸骨棘・腸骨稜・下前腸骨棘の高さや偏り、さらに左右差を確認します。
このように立位・座位姿勢を観察することから、日常生活における異常姿勢を把握していくのが目的となります。



骨盤のことを詳しく知りたい方はこちらの記事も参考にどうぞ!

また、そのほかの目的として
- 脊柱の側弯の有無
- 階段状変形の有無による脊椎すべりの確認
- 殿筋や下肢筋の限局性委縮
などのような状態も見ていきます。
痛みと動きの関係を把握する自動運動評価
自動運動とは、患者さん自身に動作を行ってもらう運動のことを言います。
この自動運動評価では、体の前屈や後屈、体を徐々にひねる回旋運動、横に倒す側屈運動を行ってもらって上前腸骨棘・腸骨稜・下前腸骨棘の動きや状態を確認するのが主な目的です。
この時に
- 痛みのある側が過剰に動くか?
- 動きの制限があるのか?
- 痛みを誘発するのか?
- 足の痺れが出現するのか?
などを確認して腰椎椎間板ヘルニアの症状を疑っていきます。
このようにして脊柱の動きと痛みの関連性を評価していき、腰椎椎間板ヘルニアの症状の可能性や腰痛の可能性を考えていくのです。
自動運動評価の一例として指床間距離(FFD)というものがあるのでそちらを動画で見てみましょう。



わあ!私こんなに体いかないです!私床まで届きません!


ちょうど自分の足元までが基準になりますので、それ以下は固い証拠です。腰由来か股関節由来か膝関節由来かは別問題ですけどね!
このように、患者さんの動きや数値を把握して状態を確認していくのが自動運動評価になります。
痛みの誘発で鑑別する他動運動評価
他動運動とは、医師や理学療法士などが患者さんの体を動かして疾患の鑑別を行う評価の一つです。
主に関節可動域の確認や筋力、痛みの有無を確認していくことが目的になります。
SLRテスト(Straight Leg raising)
問診や指床間距離でお尻やももの後ろなどに痛みや痺れが強い、悪化している場合などに一般的に行わる検査です。
主に膝を伸ばした状態で施術者が足をもちあげていきます。この途中で痛みや痺れが発生することで陽性となり、腰椎椎間板ヘルニアの疑いがあると判断されます。
この検査は腰椎椎間板ヘルニアだけでの検査ではなく、そのうえ腰椎椎間板ヘルニア以外でも陽性となることもあるため補助的な検査と併用して考えていきます。
主にこのSLRテストでは、股関節伸展筋である大殿筋やハムストリングスの筋が短くなっている筋短縮の状態と脊柱の可動性低下を把握することが可能です。
そもそも、このSLRテストで引っかかる人は多いです。
もともと体が硬い人でも途中で痛みが出現します。そのため、SLRテストを行っている時にどんな痛みが出たかが重要です。
このことからも、SLRテストで痛みが出現したからといって腰椎椎間板ヘルニアと決めつけないようにしましょう!
大腿神経伸展(FNS)テストFemoral nerve strech
この大腿神経伸展テストでは、主にももの前面にある大腿神経を伸ばしていく検査です。途中でももの前に痛みが出現した場合に陽性となります。
このテストで陽性だった場合、上部の腰椎椎間板ヘルニアの疑いが考えられます。
関節可動域テスト(ROM)Range Of Motion
ROMテストでは様々な関節の動きや可動域を測定していく検査です。
腰椎椎間板ヘルニアでは体幹の動き、背骨の可動域のみならず股関節や膝関節の可動域を測定していきます。
ROMでは骨盤・股関節周囲の筋肉の柔軟性を評価して筋肉の状態を確認していくのが目的です。
筋肉の状態が立っている状態にどのような影響を与えているかを考察し、ハムストリングスや脊柱起立筋などの活動状態を明確にします。
腰椎椎間板ヘルニアのROMでは主に
- 体幹屈曲・伸展・回旋・側屈の可動域
- 股関節屈曲・伸展・外旋・内旋・外転・内転
- 膝関節屈曲・伸展
- 足関節底屈・背屈
などを基本に測っていきます。この時に影響を与えているであろう関節を考え、必要な関節の動きを診ていくのです。
徒手筋力検査(MMT) Manual Muscle Testing
MMTは簡易的な筋力検査です。
このMMTでは各筋肉の筋力をみていき、どこの筋肉が弱くなっていて、どこが強いのかを総合的に考えていき、筋肉のバランス、腰椎椎間板ヘルニアの痛みを引き出している原因を探るための判断材料ともなります。
MMTでは負荷が高い場合もあるので、腹筋や背筋のMMTを検査する際には十分負担に注意して行っていくことが多いです。
とは言っても、私はほとんど体幹のMMTは臨床でやったことがありませんがね。
なんでやったことがないんですか?
筋力をみていった方が弱い原因が分かるんじゃないんですか?




腹筋・背筋の筋肉のMMTは一応ありますが、そもそも腰痛持ちの方にさらに負荷をかけるのをおすすめしないからです。MMTの検査も万能ではないので、逆に検査で痛みを悪化させる可能性がありますよ。
なるほどー!腰痛の悪化につながる可能性があるんですね!やっぱり検査にもデメリットはあるんですねー


という風に、必ずしもすべてのMMTを行うわけではないのです。
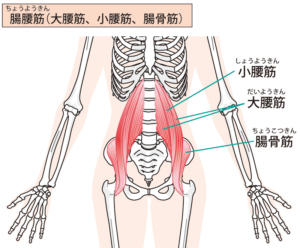
具体的に検査する筋肉は
- 腸腰筋
- 大腿四頭筋
- 大殿筋
- 中殿筋
- 腰部多裂筋
となります。
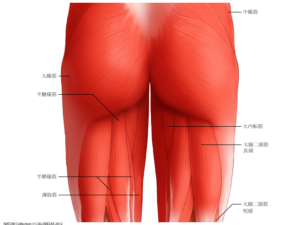
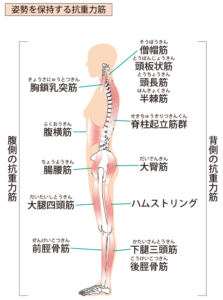
逆に腰痛を引き起こしやすい筋肉は
- 腹直筋
- 外腹斜筋
- 脊柱起立筋
- ハムストリングス
となります。
医師・理学療法士は以上の点を考えながら筋力検査をしていき、腰椎椎間板ヘルニアの原因究明や治療をしていくのです。




下肢の感覚検査
感覚検査は名称通り、感覚の鈍さや敏感さを測定していくのが目的です。
感覚検査では感覚の異常がある場所によって腰椎椎間板ヘルニアがどの神経根を圧迫しているのかを判別できます。
神経根によって皮膚などの感覚を感じる部分の領域が決まっており、このテストで感じづらい部分があることで腰椎の何番目の神経根が障害されているのかを鑑別していきます。
- 腰椎4番目→膝の内側~すねの内側にかけて
- 腰椎5番目→すねの外側にかけて~足の親指・人差し指にかけて斜めに走行
- 仙椎1番目→足の小指と薬指の甲と足裏の外側
このように神経根によって感覚神経の支配している領域は決まっているので、感覚検査によって判別できます。
また、この検査は皮膚の感覚である表在感覚以外にも深部感覚というものもありますが、ここでは割愛しますね。
【結論】腰椎椎間板ヘルニアの原因究明には複数の検査を用いて対応する!


お疲れ様でした!
少し長くなってしまいましたが読んでいただきありがとうございます!
腰椎椎間板ヘルニアでは様々な検査をしますが少しでも皆さん知っていただけましたでしょうか?
基本的に特別な検査みたいなものはほとんどないんですねー
もっと特別なことをするのかと思いました。




実際は簡易的な検査だったり、画像撮影がメインだと思います。
中規模~大規模な病院であればそれだけ設備があるので幅広いと思いますがねー
それでは今回はここまで!
お疲れ様でした!




ありがとうございました!
腰椎椎間板ヘルニアの診断・評価の参考文献
編集/細田多穂,柳澤健.理学療法ハンドブック[改訂第4版]〈4巻セット〉第3巻 疾患別・理学療法基本プログラム.協同医書出版社.2010. 97-103P.
編集/対馬栄輝.筋骨格系理学療法を見直す はじめに技術ありきの現状から、どう新展開するか.文光堂.2011. 262P.
編著/整形外科リハビリテーション学会.改訂第2版 関節機能解剖学に基づく整形外科運動療法ナビゲーションー上肢・体幹.メジカルビュー社.2014. 276P.
監修/内田淳正,編集/中村利孝,松野丈夫,井樋栄二,馬場久敏.標準整形外科学 第11版.医学書院.2011. 472-476,478-479P.
監修/落合慈之,編集/稲川利光.リハビリテーションビジュアルブック.学研メディカル秀潤社.2011.


コメント